Введение
Лечение послеоперационных вентральных грыж остается актуальной задачей абдоминальной хирургии. Это заболевание возникает у 2‒20 % больных, перенесших лапаротомию, и по частоте занимает второе место после паховых грыж [2]. В современной герниологии чаще используют синтетические материалы [4].
Частота раневых осложнений после пластики передней брюшной стенки по поводу послеоперационной вентральной грыжи варьирует от 20,9 до 67 % [4]. Существует мнение, что применение сетчатых протезов увеличивает частоту раневых осложнений.
В настоящее время при пластике грыж эндопротез используют в одном из нескольких вариантов расположения по отношению к мышечно-апоневротическому слою передней брюшной стенки on lay или sub lay.
Основным недостатком пластики сетчатым протезом является развитие послеоперационных осложнений: нагноение, серома, гематома, отторжение протеза, формирование кишечных спаек и свищей [3‒5].
Эти обстоятельства побудили нас искать способ, позволяющий улучшить результаты лечения послеоперационных вентральных грыж, снизив количество послеоперационных осложнений.
Цель исследования
Оценить результаты применения разработанного способа пластики передней брюшной стенки у больных с послеоперационными срединными вентральными грыжами.
Материал и метод исследования
В исследование были включены 50 больных, оперированных в плановом порядке в хирургическом отделении ГУЗ УОКБ за период с 2007 по 2010 гг. Все пациенты были женского пола, у всех грыжи сформировались после верхнесрединной лапаротомии. В основную группу вошли 7 пациентов, оперированных по разработанной нами методике (заявка на изобретение № 2010112912). В контрольную группу включили 43 пациента, оперированных по методике on lay. Обе группы были сопоставимы по возрасту (средний возраст в основной группе - 56,57 лет, средний возраст в контрольной группе - 57,65 лет), размерам грыжевого дефекта (по классификации J.Chevrel-A.Rath, в основной группе W1 - 2 больных (28,8 %), W2 - 5 больных (71,2 %); в контрольной группе W1 - 13 больных (30,2 %), W2 - 30 больных (69,8 %)). В основной группе различная сопутствующая патология встречалась у 4 пациентов (57,14 %), в контрольной группе - у 27 (62, 8 %).
Разработанный нами метод осуществляется следующий образом. Двумя окаймляющими разрезами в проекции грыжи рассекают кожу с подкожной клетчаткой (рис. 1, 2), выделяют грыжевой мешок до грыжевых ворот. Грыжевой мешок вскрывают и выполняют внутрибрюшной этап операции (рассечение спаек, ликвидация непроходимости, симультанные операции на внутренних органах). Потом производят сшивание без натяжения между собой брюшины и рассеченных оболочек грыжевого мешка, в зависимости от размеров, «край в край» или с формированием дупликатуры.
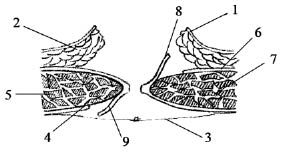
Рис. 1. 1 - кожа; 2 - подкожная клетчатка;
3 - лоскут переднего листка влагалища левой прямой мышцы живота; 4 - передний листок влагалища
левой прямой мышцы живота; 5 - левая прямая
мышца живота; 6 - ушитые листки брюшины;
7 - лоскут заднего листка влагалища правой прямой мышцы живота; 8 - задний листок влагалища
правой прямой мышцы живота;
9 - правая прямая мышца живота
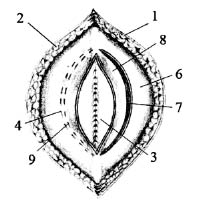
Рис. 2. 1 - кожа; 2 - подкожная клетчатка; 3 - лоскут переднего листка
влагалища левой прямой мышцы
живота; 4 - передний листок
влагалища левой прямой мышцы
живота; 6 - ушитые листки брюшины; 7 - лоскут заднего листка влагалища правой прямой мышцы живота;
8 - задний листок влагалища правой прямой мышцы живота;
9 - правая прямая мышца живота
Необходимый участок заднего листка влагалища правой прямой мышцы живота освобождают на всю длину грыжевого дефекта, отслаивая подлежащую брюшину. Необходимый участок переднего листка влагалища левой прямой мышцы живота освобождают от подкожной клетчатки на всю длину грыжевого дефекта.
Таким образом, изолировав брюшную полость и освободив необходимые участки листков влагалищ прямых мышц живота, переходят непосредственно к пластике.
Сначала, отступив на 1-1,5 см от края грыжевых ворот, выполняют полуовальный разрез переднего листка влагалища левой прямой мышцы живота на всю длину грыжевого дефекта, затем такого же размера полуовальный разрез заднего листка влагалища правой прямой мышцы живота (рис. 1, 2). Расправляют лоскут переднего листка влагалища левой прямой мышцы живота и лоскут заднего листка влагалища правой прямой мышцы живота.
Затем расправленный лоскут переднего листка влагалища левой прямой мышцы живота сшивают с задним листком влагалища правой прямой мышцы живота.
После этого выкраивают сетчатый эксплантат в виде буквы Н. Размеры сетчатого эксплантата по ширине превышают на 1-2 см края швов лоскутов влагалищ прямых мышц живота, а по длине - на 1,5-2 см больше грыжевого дефекта. Формируют ложе для расположения сетчатого эксплантата, образованное расправленным лоскутом переднего листка влагалища левой прямой мышцы живота и задним листком влагалища правой прямой мышцы живота путем частичного отслаивания правой и левой прямых мышц живота. Сетчатый эксплантат укладывают под правую и левую прямые мышцы живота на сформированное ложе, верхние и нижние концы сетчатого эксплантата располагают за края ушитого дефекта в соответствующих влагалищах прямых мышц живота и без натяжения подшивают его по периметру и по центру к сформированному ложу с помощью синтетических нитей редкими узловыми швами. Затем поверх сетчатого эксплантата правой и левой прямых мышц живота ушивают расправленный лоскут заднего листка влагалища правой прямой мышцы живота с передним листком влагалища левой прямой мышцы живота (рис. 3, 4). Таким образом, формируют дупликатуру, образованную листками и лоскутами влагалищ прямых мышц живота. Операцию завершают установкой дренажей внутри дупликатуры для последующей вакуумной аспирации. Кожную рану зашивают.
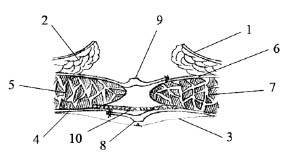
Рис. 3. 1 - кожа; 2 - подкожная клетчатка;
3 - лоскут переднего листка влагалища левой прямой мышцы живота; 4 - передний листок влагалища левой прямой мышцы живота; 5 - левая прямая мышца
живота; 6 - ушитые листки брюшины; 7 - лоскут
заднего листка влагалища правой прямой мышцы
живота; 8 - задний листок влагалища правой прямой мышцы живота; 9 - правая прямая мышца живота;
10 - имплантат (эндопротез)
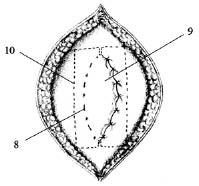
Рис. 4. 8 - задний листок влагалища правой прямой мышцы живота;
9 - правая прямая мышца живота;
10 - имплантат (эндопротез)
В качестве сетчатого эксплантата в обеих группах использовались полипропиленовая сетка и шовный материал пролен.
Все пациенты проходили тщательное догоспитальное обследование и осмотр смежных специалистов. Проводилась предоперационная подготовка с учетом сопутствующей патологии. Всем больным проводилась неспецифическая профилактика тромбоэмболических осложнений: эластическая компрессия нижних конечностей, ранняя активизация больных. При наличии факторов риска производилось введение низкомолекулярного гепарина: начиная с первых 12 часов после операции и в течение 5-7 дней послеоперационного периода. Для профилактики послеоперационных раневых осложнений за 30 минут до операции или интраоперационно вводились антибиотики цефалоспоринового ряда. Во всех случаях выполнялось дренирование раны в течение 2-5 дней. В послеоперационном периоде выполнялся ультразвуковой контроль течения раневого процесса на 3, 10 сутки.
Результаты исследования и их обсуждение
Среднее количество койко-дней в основной группе было 12,3, в контрольной группе - 16,26. В основной группе раневых послеоперационных осложнений не наблюдалось. В контрольной группе осложнения отмечены у 7 - (16,28 %) пациентов. У 2 - (4,66 %) - длительная серозная экссудация из раны, у 1 - (2,33 %) некроз краев раны, у 1 - (2,33 %) инфильтрат. Гематома наблюдалась у 3 - (6,96 %) пациентов контрольной группы, из которых в одном случае гематома была инфицированная. При анализе причин инфицирования было выяснено, что присутствовала инфекция в зоне оперативного вмешательства (гнойные гранулемы). В послеоперационном периоде в контрольной группе умерла 1 (2,33 %) больная от острого нарушения мозгового кровообращения. Летальных случаев в основной группе не было. Рецидивов грыж в обеих группах не отмечено (сроки наблюдения основной группы
9 месяцев, контрольной группы до 3 лет).
Выводы
Использование предложенного способа позволяет выполнить пластику дефектов стенки живота без значительного уменьшения объема брюшной полости, уменьшить число послеоперационных раневых осложнений и летальных исходов.
Список литературы
- Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости - М.: Медицина, 1965. - 608 с.
- Деметриашвили З.М., Магалашвили Р.Д., Лобжанидзе Г.В. Лечение послеоперационных вентральных грыж// Хирургия. - 2008. - №11. - С. 44-46.
- Загиров У.З., Салихов М.А., Исаев У.М. Анатомо-функциональное обоснование нового способа комбинированной пластики срединных вентральных грыж // Хирургия. - 2008. - №7. - С. 41-42.
- Мирзабекян Ю.Р., Добровольский С.Р. Прогноз и профилактика раневых осложнений после пластики передней брюшной стенки по поводу послеоперационной вентральной грыжи // Хирургия. - 2008. - №1. - С. 66-71.
- Нелюбин П.С., Галота Е.А., Тимошин А.Д. Хирургическое лечение больных с послеоперационными и рецидивными вентральными грыжами // Хирургия. - 2007. - №7. - С. 69-74.
- Тоскин К.Д., Жебровский В.В. Грыжи живота. - М.: Медицина, 1983. - 240 с.



