Межвертельная корригирующая остеотомия бедренной кости входит в арсенал комплексного хирургического лечения дисплазии тазобедренных суставов. Хирургическое устранение биомеханического дисбаланса в тазобедренном суставе до начала развития дегенеративно-дистрофического процесса направлено на своевременную нормализацию внутрисуставных напряжений. Однако приближение точек прикрепления мышц при варизации шейки и длительная иммобилизация в послеоперационном периоде приводят к снижению тонуса мышц, окружающих сустав [1, 2].
Накостная фиксация фрагментов пластинами типа Блаунта ухудшает кровоснабжение кости в результате давления пластины на периостальный слой. Для восстановления мышечного тонуса и нормализации функции сустава требуется длительный реабилитационный период. Модификация пластин в отношении устранения данного негативного последствия их применения продолжается. Первым результатом этой работы является создание динамической компрессирующей пластины LC-DCP (Limited contact dynamic compression plate), отличающейся наличием выемок на поверхности, прилежащей к кости, что снижает площадь контакта и тем самым снижает воздействие на периостальное кровоснабжение [1, 3, 4].
Следующим этапом развития пластин стало создание пластин PC–Fix (point contact fixator). Для этих пластин были разработаны винты, блокирующиеся в пластине за счет резьбы на конической головке LHS (locking head screws). В основе системы фиксатора PC–Fix лежит инновационный подход, заключающийся в резьбовом соединении кость – винт – пластина воедино, что создает угловую стабильность системы. В отверстиях пластины имеется резьба, в которой блокируется головка винта, что создает угловую стабильность системы. При традиционном остеосинтезе стабильность основывается на трении между пластиной и костью, в пластине PC-Fix стабильность осуществляется за счет жесткой резьбовой фиксации винта в пластине, которая не прижимается плотно к кости и тем самым сохраняет кровоснабжение кортикального слоя [4].
При использовании новых пластин стабильность не зависит от качества кости, так как напряжение с одного фрагмента переносится через винты на пластину, а на другом фрагменте, наоборот, – от пластины через винты на кость. Использование имплантатов с угловой стабильностью открыло новые возможности в хирургической коррекции деформаций проксимального отдела бедренной кости [3, 5, 6].
Цель – сравнить результаты хирургической коррекции остаточных деформаций проксимального отдела бедренной кости при дисплазии тазобедренного сустава у детей с фиксацией отломков разными пластинами и по разработанной технологии.
Материалы и методы исследования
Проведен анализ результатов хирургического лечения 50 пациентов (100 суставов), прооперированных в период с 2008 по 2014 гг. в детском травматолого-ортопедическом отделении СарНИИТО. У всех больных диагностирована дисплазия тазобедренных суставов с нарушением анатомического соотношения за счет бедренного компонента. Возраст детей варьировал от 4 до 12 лет (средний возраст 6,5 ± 2,4 года). Пациенты были разделены на 3 группы:
1-я группа – 18 пациентов (36 суставов), которым была выполнена межвертельная центрирующая остеотомия с использованием пластин типа Блаунта;
2-я группа – 22 пациента (44 сустава), которым были установлены медиализирующие пластины для проксимального отдела бедра системы LCP.
3-я группа – 10 пациентов (20 суставов), подвергнутых межвертельной остеотомии по предложенной технологии.
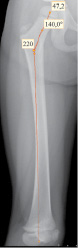
Операции выполняли поочередно, начиная с более сложного сустава, второй сустав оперировали в среднем через месяц после первого. У 3-х пациентов вмешательства выполнялись на обоих суставах одновременно. Предоперационное планирование больных 3-й группы проводили по авторской программе расчёта степени медиализации дистального фрагмента бедренной кости (свидетельство о регистрации программы ЭВМ № 2014617838) (рис. 1). Для этого по рентгенограмме бедренной кости с захватом тазобедренного и коленного суставов в прямой проекции измеряют длину шеечного (от линии остеотомии до центра вращения головки бедренной кости – a, мм) и диафизарного (от линии остеотомии до середины суставной щели коленного сустава – b, мм) фрагментов. Затем определяют шеечно-диафизарный угол (ШДУ) – r, град.). В активное окно программы вносят полученные данные, а также планируемый ШДУ (r2). На основании этих показателей программа выдает необходимую величину медиализации дистального фрагмента (l2–l1, мм) для снижения внутрисуставного напряжения.

а б
Рис. 1. Определение степени медиализации дистального фрагмента бедренной кости: а – измерение длины шеечного (а) и диафизарного фрагментов (b), шеечно-диафизарного угла (r), необходимых для расчёта; б – программа для автоматизированного расчета медиализации: r2 – планируемый ШДУ, l2–l1 – необходимая величина медиализации
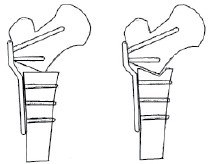
Детям 3-й группы коррекция проксимального отдела бедренной кости проводилась по предложенному способу межвертельной остеотомии (заявка № 2014147931). Для увеличения площади контакта из дистального фрагмента выпиливается клин в сагиттальной плоскости, основанием обращенный в зону остеотомии, а вершиной направленный дистально по оси бедра. Ширина основания и высота клина составляют приблизительно половину диаметра кости на этом участке. Далее проводится репозиция фрагментов таким образом, чтобы дистальная часть проксимального фрагмента установилась в область выпиленного клина. Выпиленный клин вставляется в дефект, образованный пластиной и дефигурацией кости (рис, 2, б). Увеличение площади контакта костных фрагментов сокращает время сращения фрагментов.
а б
Рис. 2. Схема расположения фрагментов при межвертельной остеотомии с использованием пластин LCP (а) и по предложенному авторами методу (б)
Обследования пациентов проводили до оперативного вмешательства, через 3 и 6 мес. после оперативного вмешательства. На рентгенограммах определяли следующие величины: шеечно-диафизарный угол, эпидиафизарный угол, угол вертикальной инклинации вертлужной впадины, угол вертикального соответствия. Был проведен визуальный анализ трабекулярной системы проксимального отдела бедра по рентгенограммам с целью выяснения направления главных пучков трабекул. Для определения степени изменений ориентации главных групп трабекул проводили измерения угла между направлением главного пучка и осью диафиза, а также угла между направлением главного пучка и осью шейки бедренной кости. Через 3 месяца после операции определяли признаки сращения костных фрагментов, а через 6 месяцев – степень консолидации и перестройки внутренней архитектоники проксимального отдела бедренной кости.
Результаты исследования и их обсуждение
До оперативного лечения разброс показателей шеечно-диафизарного угла составлял от 144 до 170°. Средние значения 153 ± 6,5°. Следствием нарушения биомеханики и изменения направления результирующей силы, воздействующей на сустав, была перестройка трабекулярной системы проксимального отдела бедренной кости. В новых патологических условиях проксимальный отдел бедренной кости испытывает преимущественно сдавливающие нагрузки. В ответ на это происходит усиление главного пучка, трабекулы которого расположены вдоль оси шейки и занимают практически весь поперечник проксимального конца бедренной кости. Изменения трабекулярной системы наблюдались в 68 % случаев (68 суставов).
Через 3 мес. после оперативного лечения на контрольных рентгенограммах больных 1-й группы консолидация произошла у 9 пациентов (50 %), во 2-й группе – у 20 пациентов (90 %). В 3-й группе у всех пациентов через 3 мес. после операции наблюдалась полная консолидация костных фрагментов. Значимых изменений архитектоники в эти сроки не наблюдалось ни в одной группе.
При контрольном исследовании через 6 мес. после операции консолидация костных фрагментов произошла у всех пациентов во всех группах. За восстановление архитектоники принималось наличие дугообразного пучка и уменьшение угла между главным пучком и осью диафиза бедренной кости меньше 170°. Так, в первой группе лишь в 16 суставах (44 %) отмечалась нормальная ориентация костных балок. Во второй группе этот показатель составлял 65 % (28 суставов). В третьей группе ориентация костных балок через 6 месяцев приблизилась к нормальным показателям в 80 % случаев (16 суставов).
Фиксация компрессионными пластинами типа Блаунта (1-я группа) подразумевает иммобилизацию нижних конечностей в кокситной гипсовой повязке до 1,5 месяцев. Только после снятия иммобилизации начинается курс реабилитации. Отсутствие осевой нагрузки на костные фрагменты и снижение кровообращения в нижних конечностях в условиях гиподинамии обусловливают замедление консолидации. Использование пластин с угловой стабильностью (2-я и 3-я группы) дает возможность сохранить мобильность конечности, которая в сочетании с возможностью ранней осевой нагрузки значительно сокращает сроки консолидации. Быстрее всего сращение происходило в третьей группе, что обусловлено увеличением площади контакта костных фрагментов. Одновременное вмешательство на обоих суставах (3 случая в 3-й группе) также позволило проводить раннюю реабилитационную терапию. Особенностью этой подгруппы пациентов была более поздняя вертикализация, нагрузка разрешалась не ранее чем через 1,5 мес. после операции. Активные и пассивные движения в суставах начинали со второй недели послеоперационного периода. Всем детям 2-й группы и основного контингента 3-й группы разрешали осевую нагрузку уже через месяц.
Архитектоника проксимального отдела бедренной кости напрямую коррелирует с нарушениями биомеханики тазобедренного сустава. По изменению ориентации костных трабекул после операции можно косвенно судить о нормализации биомеханики сустава. Контрольные рентгенограммы через 6 месяцев после операции показывают, что быстрее всего нормализация биомеханики происходит у пациентов 3-й группы, что обусловлено расчетом степени медиализации индивидуально для каждого случая и увеличением площади контакта костных фрагментов после остеотомии. В сочетании с ранней вертикализацией это приводит к более быстрой перестройке архитектоники кости. Худшие результаты по сроку восстановления трабекулярной системы в зоне остеотомии получены в 1-й группе, что обусловлено поздней мобилизацией больных, отсутствием осевой нагрузки в течение 3 мес. после оперативного вмешательства.
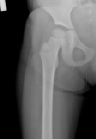
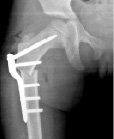
Клинический случай. Пациентка Т., 5 лет. Находилась в ДТОО «СарНИИТО» с ДЗ: Дисплазия тазобедренных суставов. Торсионно-вальгусная деформация проксимальных отделов бедренных костей (рис. 3, а). ШДУ до операции – 158°, угол вертикального соответствия – 61°. При анализе отсутствует дугообразный пучок трабекул. Выполнена межвертельная корригирующая остеотомия по предложенному авторами способу (рис. 3, б). На контрольных рентгенограммах через 3 мес. отмечается полная консолидация костных фрагментов (рис. 3, в). Также уже через 3 мес. появляются признаки перестройки внутренней трабекулярной системы проксимального отдела бедренной кости.
Особенность послеоперационного ведения при двустороннем вмешательстве демонстрирует следующее клиническое наблюдение. Пациентка Ш., 4 года, находилась в ДТОО «СарНИИТО» с ДЗ: Дисплазия тазобедренных суставов. Торсионно-вальгусная деформация проксимальных отделов бедренных костей (рис. 4, а). ШДУ до операции: справа – 156°, слева – 154°; угол вертикального соответствия – 61° и 60° соответственно. Отсутствует дугообразный пучок трабекул. Выполнена межвертельная корригирующая остеотомия по предложенному способу одновременно с двух сторон. С 6 суток после операции разрешены активные и пассивные движения в суставах, через 20 дней после операции начат курс физио-функционального лечения для восстановления тонуса ягодичных мышц. Осевая нагрузка разрешена через 1,5 мес. после операции. На контрольных рентгенограммах через 3 мес. отмечаются полная консолидация костных фрагментов (рис. 4, в), признаки перестройки внутренней трабекулярной системы проксимального отдела бедренной кости.
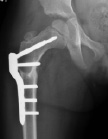
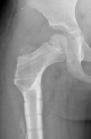
а б в г
Рис. 3. а – рентгенограмма тазобедренного сустава пациентки Т. до оперативного лечения; б – рентгенограмма тазобедренного сустава непосредственно после оперативного лечения; в – рентгенограмма тазобедренного сустава через 2,5 мес. после оперативного лечения; г – через 6 мес. после операции
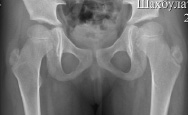
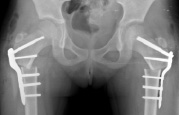
а б
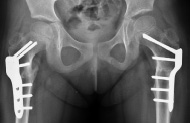
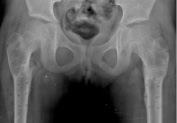
в г
Рис. 4. а – рентгенограмма т/б суставов пациентки Ш. до оперативного лечения; б – рентгенограмма тазобедренных суставов непосредственно после операции; в – рентгенограмма тазобедренных суставов пациентки Ш. через 3 мес. после операции; г – через 3 мес. после удаления металлоконструкций, 6 мес. после начала лечения
Таким образом, использование пластин системы LCP имеет ряд неоспоримых преимуществ перед пластинами Блаунта. Отсутствие иммобилизации и ранняя активизация больного дают возможность приступить к реабилитационным мероприятиям в раннем послеоперационном периоде (через 1–2 недели после оперативного вмешательства). Классическое поперечное сечение кости не обеспечивает достаточного контакта опилов бедренной кости, задерживается сращение костных фрагментов на 1–1,5 мес. Предложенный способ операции увеличивает площадь контакта костных фрагментов. Стабильная фиксация и отсутствие необходимости внешней иммобилизации позволяют проводить оперативные вмешательства одновременно на обоих тазобедренных суставах. Использование автоматизированного расчета медиализации в каждом отдельном случае максимально приближает биомеханику сустава к нормальным параметрам и создает условия для стандартизации ортопедической операции.
Рецензенты:
Киреев С.И., д.м.н., профессор кафедры ортопедии и травматологии, ГБОУ ВПО «Саратовский государственный медицинский университет им. В.И. Разумовского» Министерства Здравоохранения РФ, г. Саратов;
Решетников А.Н., д.м.н., профессор кафедры ортопедии и травматологии, ГБОУ ВПО «Саратовский государственный медицинский университет им. В.И. Разумовского» Министерства здравоохранения РФ, г. Саратов.



